2月15日,美国研究者在学术会议上报告了全球首例女性艾滋病“痊愈者”,同时这位患者也是目前第三个HIV感染治愈病例。学术地说:在接受治疗并停用抗病毒药物后,患者体内超过14个月时间都未检出HIV病毒,这提示她的感染得到了完全的缓解。
这位患者痊愈的关键在于造血干细胞移植:研究者首先利用化疗药物将患者自身的免疫细胞杀死,再为她移植不会被HIV感染的新细胞。她所接受的造血干细胞带有一种名叫“CCR5Δ32/Δ32”的基因突变,这种突变能让T细胞免受感染。这是因为CCR5基因对应着HIV病毒进入细胞时需要结合的一种蛋白质,而突变版本的蛋白无法与病毒结合。
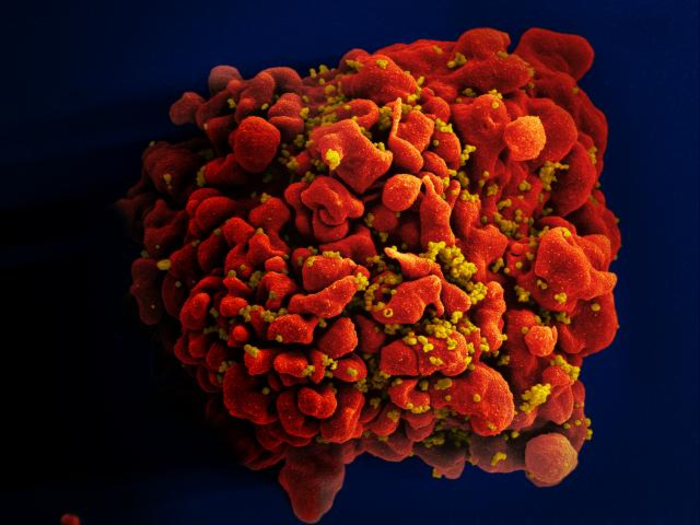
感染HIV的T细胞(电镜图像)|NIAID
这次治疗的创新之处在于使用了脐带血干细胞——之前两例治愈病例,使用的是成人骨髓的造血干细胞,而脐带血干细胞更易获取,配型要求也不那么严格,因此有望用于更多患者。未来,研究者还将进一步扩大样本量,验证这一疗法的有效性与安全性。
但必须说明的是,这种疗法的适用范围很有限。干细胞移植要面临不小的风险,如果仅为治疗艾滋病,它并不比抗病毒药物更有优势。只有当患者恰好需要造血干细胞治疗其他疾病时,才能考虑用这种方法顺便消除HIV——比如说,这一次的患者就是为了治疗急性白血病才接受移植的。
2007年出现了第一例“艾滋病治愈”,即“柏林病人”Timothy Ray Brown。他当时身患白血病,化疗失败后,接受骨髓移植治疗。而捐给他骨髓的人恰好带有CCR5Δ32突变。想知道更多关于“柏林病人”的故事,可以戳这里:

Timothy Ray Brown
柏林病人当时真的命悬一线,但当他捱过移植手术和严重并发症后渐渐康复,医生们发现,骨髓移植不但治好了他的白血病,还成功压制了他体内的HIV。后来,他停止服用抗hiv药物,而依然保持着健康。
许多人想复制柏林病人的成功,但移植案例却一再失败。人们一度认为,柏林病人只是侥幸,或者也许要像柏林病人那样在移植过程里病得极其严重,才能置之死地而后生。
直到2019年,第二例“伦敦病人”出现了。
伦敦大学学院的病毒学家Ravindra Gupta在学术会议上介绍说,“伦敦病人”36岁,有霍奇金淋巴瘤,于2016年5月接受了带有 CCR5Δ32突变的骨髓移植。整个治疗过程比较平稳,没有出现什么意外状况。

A colored transmission electron micrograph of the H.I.V. virus, in green, attaching to a white blood cell, in orange.CreditCreditNIBSC/Science Source
伦敦病人于2017年9月停止服用抗艾滋病毒药物,到报告发表的2019年,血液中没有检测到HIV病毒。
HIV抗体仍在,但随着时间流逝,抗体水平不断下降,这与柏林病人的情况相似。
当时,据媒体报道,还有一例“杜塞尔多夫病人”也大有希望。但后来似乎没有关于他的进一步消息。
虽然已经出现了三个治愈病例,但并不能用它去治疗所有的艾滋病病例。骨髓移植对只是感染HIV的患者并不是一个好选择。这三位病人进行骨髓移植首先都是为了治疗恶性肿瘤,消除了HIV感染只能算是一个附带的好处。移植毕竟也是一个成本和风险都比较高的治疗手段,而且现在也有不少能长期控制HIV病毒的药物,对单纯只是感染HIV的人可能还是吃药控制更现实。
也许HIV的治疗希望
确实在于基因疗法
现在许多团队在研究如何精确改造基因治愈艾滋病,比如只改变骨髓细胞的CCR5基因,不改变其他细胞。对于骨髓细胞,只精确地改变CCR5基因治愈艾滋病,不改变其他基因。

图 | pixabay
目前还没法达到这样的精确度。
另外,还要注意HIV病毒里的X4毒株,这种毒株不经由CCR5蛋白进入细胞,而是经由CXCR4蛋白。因此,修改CCR5不能预防这种HIV毒株。CCR5的突变并不能抵御全部的HIV病毒。
无论如何,我们都在见证着越来越多的好消息。第一例治愈也许只是奇迹。但第二例、第三例治愈,就是科学。



