潮新闻 执笔 丁珊
据科技日报报道,3月16日出版的今年第6期《细胞》杂志中,详细介绍全球首位女性艾滋病“治愈者”的治疗细节,科学家从脐带血中移植干细胞来治愈艾滋病,该名患者停服艾滋病抗病毒药物后,30多个月艾滋病病毒检测呈现阴性。
像这样通过干细胞移植来摆脱艾滋病毒的,此前还有“柏林病人”“伦敦病人”和“杜塞尔多夫病人”。干细胞移植的方法多样,与此前接受骨髓移植不同,首位女性艾滋病“治愈者”(下称“纽约病人”)接受的是脐带血干细胞移植。
这项科学突破,对中国艾滋病感染者来说意味着什么?这次起到关键作用的为什么是脐带血?干细胞移植会不会成为治疗艾滋病的主要手段?浙江省内、外专家接受了潮新闻记者的采访。
“治愈”是如何实现的?
杭州市西溪医院副院长喻剑华,是国家卫生健康委员会艾滋病医疗专家组专家、《AIDS(中文版)》编委,曾参与制定《中国艾滋病诊疗指南》等国家指南及专家共识8项。他向潮新闻记者介绍,艾滋病(AIDS)是一种危害性极大的传染病,由感染艾滋病病毒(HIV)引起,HIV是一种能攻击人体免疫系统的病毒。
艾滋病毒是如何对人体造成严重后果的呢?
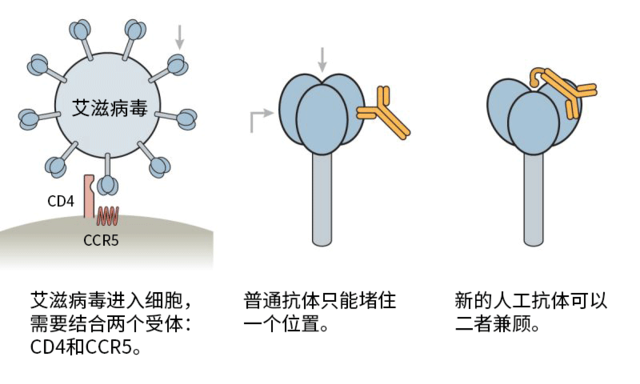
它主要是侵犯人体的免疫细胞,特别是最重要的CD4+T淋巴细胞。攻击手段是,先与CD4+T淋巴细胞紧密结合,将遗传物质注入细胞内,不断复制、增殖,最终导致免疫细胞功能损害或死亡。大量的免疫细胞受到病毒感染后,人体因免疫功能缺陷而易于感染各种疾病,并发生恶性肿瘤,病死率较高。
病毒的入侵,除了与细胞表面的CD4糖蛋白分子结合外,还需借助CCR5或者CXCR4这两个辅助受体分子的帮助。喻剑华打了个比方,“它们可被看作是,艾滋病毒侵犯淋巴细胞之路上,必须通过的两个重要门户。”
(图片据视觉中国)
“纽约病人”是移植了脐带血中携带CCR5Δ32/Δ32的干细胞,从而“治愈”了艾滋病。其背后的科学原理是,CCR5Δ32/Δ32的细胞群发生了自然的突变,导致CCR5基因编码区域发生32个碱基缺失,最终无法编码正常的CCR5蛋白,艾滋病毒不能与淋巴细胞顺利结合,避免了感染。
“这相当于给细胞的门户上了一把锁,有了这把锁之后,病毒就无法像以前那样‘破门而入’了。”喻剑华说。不过,这种治疗手段只适用于部分艾滋病患者,因为还存在CXCR4,艾滋病毒还可以通过这道“门”入侵细胞。
为什么是“脐带血”?

浙江大学医学院附属第二医院血液内科主任钱文斌注意到,此次“纽约病人”接受移植的干细胞来自脐带血,而并非像之前几例那样来自兼容或者“匹配”的成年捐赠者。
“这位‘纽约病人’是混血儿,移植前要进行配型,需找到HLA(人类白细胞抗原)匹配的干细胞,否则会导致严重的排异免疫反应。但对有色人种或者不同种族的人来说,找到这样的成年捐献者概率较低。”钱文斌告诉潮新闻记者,反之,脐带血有着储存份数多、更容易匹配的优点。
潮新闻记者查阅CNN官网报道发现,“纽约病人”治疗案例中,团队在很难找到捐赠者的前提下,转而从国家储存库中,使用了携带CCR5Δ32/Δ32干细胞的脐带血,这份脐带血干细胞与患者相匹配。
“使用脐带血细胞增加了不同血统的HIV携带者和需要移植的其他疾病患者获得治疗的机会。”这项研究的领导者之一、美国加州大学洛杉矶分校的Yvonne Bryson认为。
由此可以认为,相比之前的干细胞移植疗法,此次科学家采取的“治愈”艾滋病的新方法,可以为不同性别、各个种族的人带来新的希望。
(脐带血。图片据视觉中国。)
脐带血是宝贵的生命资源,是珍贵的生命火种。脐带血干细胞移植到人体后,会自发产生子代细胞,并逐步替代掉患者本身“生病”的干细胞,“大约20—30天后,全身血液细胞的重建工作就能完成。”钱文斌说。
那么脐带血干细胞,还有其他用处吗?“它还可以用于血液系统疾病、免疫系统疾病等治疗。近年来兴起的,能够更精准、持久地杀灭肿瘤的CAR-NK细胞疗法,就需要脐带血助其‘一臂之力’。”钱文斌介绍,“由脐带血培养制备的CAR-NK细胞疗法,有望成为通用型免疫细胞疗法,它比目前风靡全球、动辄上百万元的CAR-T细胞疗法,价格更为便宜,可惠及更多人。”
“目前保存脐带血需要一定的费用,低温保存一般可以达到10—20年。随着保存时间的延长,细胞活性会随之降低。”钱文斌建议,“在经济条件允许的情况下,普通人可以保存脐带血,可自存也可捐献,为未来加一把锁。”
对中国艾滋病感染者意味着什么?
利用干细胞移植来治愈艾滋病,可以在中国推广吗?喻剑华告诉潮新闻记者,前面还有多道难关。
“首先是配型难,在全球范围内,要找到携带CCR5Δ32/Δ32干细胞的供体,就非常难。”相关数据显示,携带CCR5Δ32基因突变尤其是纯合子突变的概率极低,即使携带率最高的北欧人群仅有1%的纯合子突变。在中国,仅有3%携带CCR5Δ32突变,且目前未监测到纯合子突变。对中国的艾滋病患者来说,走干细胞移植治愈的路并不现实。
“国外科学文献相关提示还表明,干细胞移植后,原本CCR5蛋白的问题解决掉了,有可能体内原本低频的CXCR4嗜性病毒,在移植后发生改变而产生免疫逃逸,还是会继续引发新的感染。”喻剑华说,“尤其中国的艾滋病感染者中,CXCR4嗜性病毒的比例很高,这表明干细胞移植法对中国患者来说可能是徒劳的。”
(《细胞》杂志详细介绍全球首位女性艾滋病“治愈者”的治疗细节。图片据《细胞》杂志官网)
最后要考虑干细胞移植本身的高风险,喻剑华说,比如移植过程中可能产生的感染、免疫排斥等问题,数据显示约10%的患者在接受异体移植后丧生。
“干细胞移植法虽然在当下并不具备推广性,我们也不能否认这项科学突破带来的积极启示。”喻剑华说,因为疾病导向的最终目的是“治愈”,包括“纽约病人”在内多例干细胞移植疗法的成功,为未来最终攻克艾滋病提供了新的方向。
我们还在突破哪些边界?
截至2021年底,全球约有3840万人感染艾滋病毒,我国现存艾滋病感染者114.8万例,在治106.6万例。医学界的每次科学突破,都牵动着中国艾滋病感染者的心,目前艾滋病研究正处于什么样的阶段?
上海细胞治疗集团吉量核酸首席科学家郭传鑫向潮新闻记者介绍,因为艾滋病毒可以整合到人体基因组内,目前的技术手段无法完全清除HIV病毒,国际主流疗法是暴露前预防治疗和暴露后阻断治疗。
“在暴露前,预防性疫苗是科学家们聚焦的重要研究方向。这几十年来,科学家们一直在努力研制艾滋病毒疫苗,2022年初,美国已经在进行艾滋病mRNA疫苗的临床一期实验。这款疫苗的特异性免疫反应的有效反应率达97%。”郭传鑫说,此外,科学家正在进行的单克隆抗体研究,也被认为是彻底治愈艾滋病最有前景的方法之一。
(图片据视觉中国)
杭州市西溪医院副院长喻剑华介绍:“我国主张通过规律、规范的高效抗逆转录病毒疗法来治疗艾滋病,因为这是现阶段最有效的治疗手段。”目前,国际上共有6大类30多种抗逆转录病毒药物,随着技术的发展,治疗方案日渐简化、药物副作用逐步降低。
但是,长期服药也会给患者带来药物毒性积累和病毒变异耐药的新问题,我国科学家也在尝试通过基因工程方法、中和抗体治疗、清除病毒储存库等手段,实现阶段性“功能性治愈”的目标,也就是“停药后稳定的病毒控制”。
我国的中医药治疗具有独特优势。喻剑华介绍,15%—40%的艾滋病患者在服药后治愈艾滋病,存在免疫重建不全的情况,比如异常免疫激活、慢性炎症等,国内多个团队采用中药雷公藤制剂进行治疗,展现出良好的临床效果。此外,杭州市西溪医院研制的健脾补肾中药复方,受到了患者的欢迎。
与艾滋病斗争的40年来,中国科学家从人本主义出发,将目光从简单的抗病毒治疗,移向艾滋病治疗的各个环节。比如,建立预防、早期诊断、社会关怀等多个环节的全程管理理念,并写入《中国艾滋病诊疗指南》,这为全国各级医疗机构工作人员提供了根本遵循。这一中国经验也被国际组织吸收,世界卫生组织(WHO)2021年发布的HIV防治综合指南中,也提及和“全程管理”类似的指导意见。
基因编辑、治疗性疫苗、免疫治疗方法……专家们表示治愈艾滋病,类似于这样突破医学边界的国际前沿技术,我国也在悄然布局。在全球科学家共同努力下,终会迎来艾滋病被攻克的那一天。



