梅毒是由梅毒螺旋体(Treponema pallidum, TP)感染所导致的一种慢性、系统性的性传播疾病,传染性强,对社会和人类健康造成巨大危害。
由于梅毒临床表现复杂多样,症状可能与其它疾病相似,也可能完全不表现,在行有创操作尤其是手术和输血前需常规筛查。我们首先了解下梅毒有哪些检查方法和临床检查策略,最后再结合案例进行梅毒血清学检查报告解读及给出基本的处理。
检查方法
1直接诊断法
确认样本中是否存在梅毒螺旋体,可分为病原体检测与核酸检测两类。
a. 由于梅毒螺旋体不能在实验室中培养,病原体检测主要是用暗视野显微镜和镀银染色,方法繁琐不适合实验室常规检测。
b. 核酸方法和病原体检测都受病原体在局部的影响,容易发生漏检。
2间接诊断法
这是最常用的方法,通过检查血清中梅毒相关抗体来推定梅毒诊断。根据机体对感染的体液免疫应答不同,血清学检查分成两种类型:非梅毒螺旋体检查(反应素抗体试验)和梅毒螺旋体特异性检查。
a. 非梅毒螺旋体检查是依赖梅毒螺旋体破坏感染者机体组织,刺激体内释放一种心磷脂抗原,这种抗原可刺激机体产生相应的抗体,即抗心磷脂抗体(又称为反应素)。
该检查包括:TRUST(甲苯胺红不加热血清试验)、RPR(快速血浆反应素试验)及 VDRL(性病研究实验室试验)。
前两者在检测时不需要对血清进行加热灭活,所以很受广大的实验室的欢迎。
非梅毒螺旋体检查均是基于识别反应素的试验,在早期梅毒、晚期潜伏性梅毒及免疫抑制患者中可出现假阴性结果;
在某些疾病情况(例如心内膜性和立克次体引起的急性发热、慢性肝病和自身免疫性疾病等)或孕妇中又可出现假阳性结果,所以该试验不具特异性,无法得出确定性结论。
然而,非梅毒螺旋体检查是一种半定量试验,其阳性结果以抗体滴度的形式报告,通常可反映感染活动性和被用于监测治疗反应,这是因为未经治疗的梅毒患者血清中反应素可长期存(尽管不治疗,也可缓慢下降),经适当治疗后可加快反应素减少,直至消失。
b. 梅毒螺旋体特异性检查是基于识别机体针对梅毒螺旋体抗原本身产生的特异性抗体,因而其特异性往往高于非梅毒螺旋体检查。
该检查包括:TPPA(梅毒螺旋体颗粒凝集试验)、TPHA(梅毒螺旋体血球凝集试验)、FTA-ABS(荧光螺旋体抗体吸附试验)、TP-EIA(梅毒螺旋体酶免疫测定)及 CIA(化学发光免疫分析法)。
梅毒螺旋体检测敏感性与特异性高,通常作为确诊试验。但其作为定性试验,无法做到区分活动性梅毒与既往治疗过的梅毒,因为梅毒患者的该试验阳性结果将通常终生保持阳性。
检查策略
1传统检测流程
传统上由于梅毒螺旋体特异性筛查价格昂贵,因此序列筛查使用非梅毒螺旋体试验作为初始检测。
a. 如果非梅毒螺旋体检查结果阴性,患者无梅毒临床表现,通常不需要接受进一步检查。
值得注意的是对于在病程早期 (如存在溃疡和皮疹) 就诊的患者,非梅毒螺旋体检查结果可能为阴性。
如果临床高度怀疑为梅毒,应在潜伏期(平均 2-4 周)后复行血清学检查,或者应该给予梅毒的推定性治疗。
b. 如果非梅毒螺旋体检查阳性时,需要再用梅毒螺旋体特异性检查进行确认。
2反向检测流程
目前,对于梅毒的实验室筛查与诊断流程,越来越多地倾向于用反向检测流程,其使用梅毒螺旋体试验作为初始检测。
a. 如果梅毒螺旋体特异性检测结果阴性,患者通常不需要行进一步检查。
b. 如果检测结果呈阳性,则应进行非梅毒螺旋体试验,以确认诊断并提供活动性疾病或再次感染的证据。
这些检测能够定量评估疾病活动度(滴度),以指导治疗。
特殊情况:如果随后的非梅毒螺旋体试验结果呈阴性,应行另外一种不同的螺旋体特异性试验以对初筛结果进行确认,WHO 推荐 TPPA 作为梅毒螺旋体血清学试验「金标准」[4]。
若另外一种不同的螺旋体特异性试验结果阳性则表示患者近期再次感染或曾经治疗过。
血清学检查的解读
取决于有无临床疾病、患者的梅毒既往史以及个体的免疫状态
1梅毒螺旋体检查 + /非梅毒螺旋体检查 +
a. 无梅毒史的患者,可诊断为新发梅毒。
b. 有梅毒治疗史的患者 ,非梅毒螺旋体检查结果阳性可以提示新发感染、近期治疗的反应演变、治疗失败或存在血清固定状态。
2梅毒螺旋体检查 + /非梅毒螺旋体检查 -
a. 这种现象常见于既往梅毒治疗成功的患者,此类患者不需要接受进一步的评估或治疗。
b. 对于无梅毒治疗史的患者,检查结果不一致会使患者的处理复杂化,建议请专科会诊,会诊前应对患者进行针对性的病史采集和体格检查,同时可再次行血清学检查,最好采用不同的方法。
3梅毒螺旋体检查 - /非梅毒螺旋体检查 +
a. 通常认为非梅毒螺旋体检查结果为假阳性。
b. 应仔细考虑患者是否存在可引起假阳性的共存疾病,如自身免疫性疾病 (特别是系统性红斑狼疮)、静脉注射毒品、慢性肝病、潜在的 HIV 疾病及近期免疫接种史等。
治疗方案
应评估患者的疾病分期,以确定恰当的治疗方案。强调及时治疗,及早治疗,规则而足量的治疗,治疗后随访足够的时间。
这里简单介绍早期梅毒(一期、二期和早期不伴神经症状的潜伏梅毒)的标准治疗方案:单剂 240 万单位苄星青霉素 G 双侧臀部肌内注射。
在青霉素使用前 24 小时开始口服泼尼松龙 40-60 mg,每日一次,连服 3 日,可有效预防吉海反应。如果患者对青霉素过敏,并且未妊娠,可连续 2 周口服多西环素 (100 mg,bid) 作为标准替代治疗方案。
此外,最新的证据表明头孢曲松也可用于治疗早期梅毒,其治愈率、复发率和血清反应率方面均不劣于青霉素,推荐 1-2 g/d(肌内或静脉给药),治疗 10-14 日。
值得注意的是:由于我国大环类脂类药物耐药性较高,《中国性传播疾病(梅毒)临床诊疗及防治指南》不推荐大环类脂类药物作为梅毒替代用药 [5]。
推荐最好在治疗首日前对患者再次进行非梅毒螺旋体血清学检测以确定治疗前滴度,因为该检测对于确定治疗后血清学反应的充分性至关重要。
一般认为,治疗后非梅毒螺旋体检测滴度下降 2 个稀释度,如从 1:16 降至 1:4 或从 1:32 降至 1:8,即为对梅毒治疗有适宜反应。
案例
我们医院对于梅毒检测采用的是反向检查流程。近期,一名拟在我院行手术治疗的患者术前初筛采用的化学发光法检测,Anti-TP. 数值为 19.40 S/CO,高于参考值,为阳性结果。
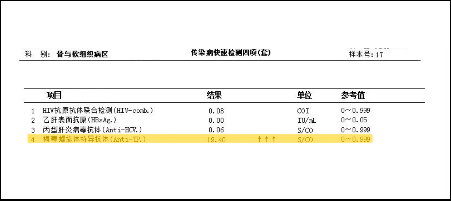
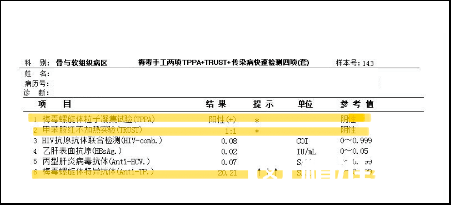
患者接下来接受了梅毒手工两项 TPPA+TRUST 检测。TPPA 对初筛阳性结果进行了确认。TRUST 检查结果同为阳性,抗体滴度为 1:1。
结合患者否认接触史和冶游史,无相应临床表现,未接受过梅毒治疗,诊断考虑新发梅毒可能性大。
可惜的是,我们未能对其配偶进行梅毒检测行进一步确认。
值得注意的是该患者 TRUST 试验抗体滴度较低,且同时罹患肿瘤及有慢性肾炎病史 2 年,不排除极少数情况下,非梅毒螺旋体检查(抗体滴度通常小于 1:8)和梅毒螺旋体检查均可出现假阳性结果。
出现这种情况的原因可能还包括:存在另一种感染病因,例如地方流行性密螺旋体病 (如雅司病、非性病性梅毒和品他病);或者非感染性病况累及了免疫功能。你们对该案例还有什么不同的看法呢?欢迎评论区留言。
编辑:刘海洋
参考文献
[1] Syphilis - 2015 STD Treatment Guidelines[EB/OL][2020-05-24].
[2] Janier M, Hegyi V, Dupin N, et al. 2014 European guideline on the management of syphilis[J]. Journal of the European Academy of Dermatology and Venereology: JEADV, 2014, 28(12): 1581–1593.
[3] Kingston M, French P, Higgins S, et al. UK national guidelines on the management of syphilis 2015[J]. International Journal of STD & AIDS, 2016, 27(6): 421–446.
[4] WHO. WHO guidelines for the treatment of Treponema pallidum (syphilis)[EB/OL][2020-05-24].
[5] 中国疾病预防控制中心性病控制中心, 中华医学会皮肤性病学分会性病学组, 中国医师协会皮肤科医师分会性病亚专业委员会. 梅毒, 淋病, 生殖器疱疹, 生殖道沙眼衣原体感染诊疗指南 (2014)[D]. , 2014.



