由中国性病艾滋病防治协会主办,福建省预防医学会、福建省疾病预防控制中心、厦门市卫生健康委员会、厦门市预防医学会、香港爱滋病基金会协办的“第八届全国艾滋病学术大会”于2023年4月10-13日在福建厦门召开。首都医科大学附属北京地坛医院张福杰教授于会上作“艾滋病抗病毒治疗进展—HIV新时代、全新治疗目标”学术分享,感染前沿将精彩内容整理成文,以飨读者。
一、我国艾滋病抗病毒治疗现状
01、全球抗病毒治疗与低病毒血症发生率
2020年全球约有68万人死于艾滋病,每年约有150万新发艾滋病病毒感染者。在艾滋病防控中,抗病毒治疗是最重要的手段。当病毒载量持续低于200拷贝/毫升时,病毒处于抑制状态,这称为“持续检测不出”=“不具有传染性”(Undetectableequals Untransmittable,“U=U”),此时艾滋病病毒不会通过性接触方式传播。目前,2870万人接受抗逆转录病毒治疗(anti-retroviral therapy,ART),ART治疗虽然可抑制病毒复制,但无法治愈艾滋病,并且约10%-30%的患者在治疗后会出现病毒学反弹。
02、艾滋病抗病毒治疗覆盖情况
下图展示了2016年以来我国艾滋病抗病毒治疗情况(包括新增治疗人数、正在治疗人数和治疗比例)。可以看到,我国艾滋病的治疗比例从2016年的74.4%升至2022年的92.8%。
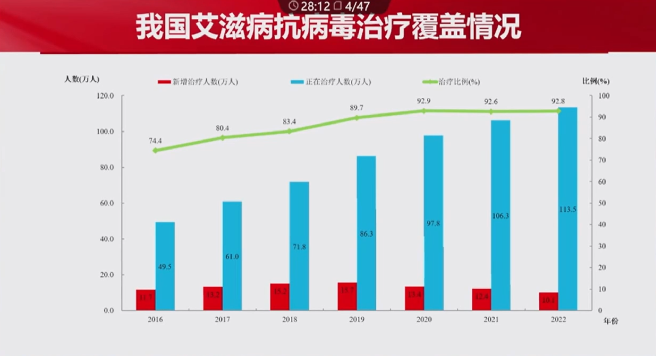
(引自会议幻灯)
03、艾滋病抗病毒治疗的病毒抑制情况
若病毒载量低于1000拷贝/ml定义为治疗成功,那么治疗成功率为97%。若病毒载量低于50拷贝/ml定义为治疗成功,那么治疗成功率为92%。但有两点需要注意:(1)目前仍有约10%的艾滋病患者未做病毒载量检测,无法得到这部分人群治疗成功率的数据;(2)目前仍有5%的人群处于低病毒血症状态(50-1000拷贝/ml)。低病毒血症危害较大。
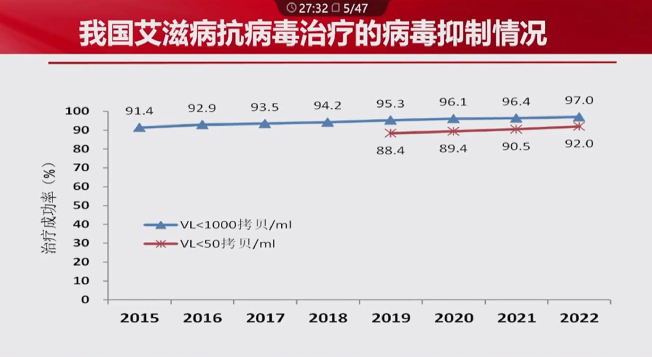
(引自会议幻灯)
04、目前艾滋病抗病毒治疗存在的挑战
挑战1:低病毒血症(LLV)高发生率和缺乏耐药检测技术
非核苷类逆转录酶抑制剂(NNRTI)联合蛋白酶抑制剂(PI)的注册研究显示这两者联合实现病毒学抑制的比例低于85%艾滋病治愈,且低病毒血症发生率较高。另一项来自中国的回顾性研究对2002年至2018年接受一线ART治疗的2155例HIV感染者中位随访3.4年,发现835例(38.7%)的患者为低病毒血症(病毒载量在50-1000拷贝/ml之间)。LLV的病毒水平越高,治疗失败以及耐药风险越高。地坛医院对8098例患者进行分析表明病毒学失败发生率随着LLV的病毒水平增加而增加。
LLV耐药检测技术成为早期发现耐药的障碍。如何在LLV中,检测病毒耐药是我们目前面临一个非常大的挑战,地坛医院在这方面也做了一些工作。使用两种新的方法检测LLV发生耐药的情况,一是病毒浓缩液方法(原理为物理沉淀法,通过简单的离心与重悬步骤,可使病毒浓缩近50-100倍),另一个是超速离心法(原理为物理沉淀法,在极高速度下离心实验样品,使得病毒颗粒沉积在管底,浓缩效率可达近百倍)。两种病毒富集方法总体成功率的比较发现,超速离心法在PR+RT区的扩增成功率为98.8%,在IN区的扩增成功率为75%;病毒浓缩液在PR+RT区的扩增成功率为90%,在IN区的扩增成功率为60%。超速离心法的成功率高于病毒浓缩液,差异有统计学意义。 LLV已经出现高比例突变耐药。一项研究对地坛医院80例低病毒血症患者进行了耐药检测,其中26例(38.8%)至少有一个耐药突变的位点。对于单药耐药,其中有28.4%对NNRTIs耐药,22.4%对核苷类逆转录酶抑制剂(NRTIs)耐药,4.5%对PIs耐药。20.9%对NRTIs和NNRTIs双药耐药,1.5%对NRTIs、NNRTIs和PIs均耐药。对于LLV患者的突变谱,最常见的NNRTIs相关的突变是K103N(10.4%),最常见的NRTIs相关突变是M184V(13.4%),最常见的PIs相关的突变是154V(1.5%),M46MI(1.5%)等。 LLV有许多临床危害,在社会影响方面,LLV感染者仍有传播HIV风险;在病毒学方面,高LLV水平增加耐药风险。在免疫学方面,LLV经多机制导致免疫重建不良,可能导致免疫炎症反应。在长期临床结局影响方面,LLV与全因死亡、严重非AIDS事件相关。
挑战2:NNRTI和PI长期治疗中断比例较高
一项对2011年1月至2017年2月期间开始接受ART治疗的HIV-TR队列中登记的3019名初治HIV感染者进行了研究。在治疗12个月时,基于PI方案,基于NNRTI方案以及基于整合酶链转移抑制剂(INSTIs)方案的停药率分别为16.5%,13.7%,5.6%。首要停药原因是药物毒性/不耐受。来自最新SCOLTA队列研究纳入多替拉韦(DTG)方案研究(n=1138)和非DTG方案治疗(n=3613)的HIV感染者,评估DTG方案和非DTG方案的中枢神经系统(CNS)不良事件发生率。研究发现,DTG治疗患者因CNS不良事件导致的停药率显著高于非DTG方案(3.1%比0.7%,P<0.001)。
挑战3:多片药物影响病毒疗效
一项荟萃分析纳入9项随机对照研究,分析单片方案(STR)和多片方案(MTR)治疗的依从性、疗效、安全性、耐受性、医疗资源使用情况和花费。研究发现,相较于接受MTR的HIV感染者,接受STR治疗者达到病毒学抑制的比例显著提高(RR 1.09,P<0.001)。2021年DHHS指南及2020年IAS-USA指南均推荐:理想的起始治疗方案应具有较高的病毒学抑制率、低毒性、低药片负担以及较少的药物间相互作用。
挑战4:治疗延迟或治疗中断率较高影响免疫力能恢复
一项发表在LANCET的随机对照研究,快速启动ART组(入组即治疗,中位CD4+细胞442/uL)纳入886例,延迟治疗组(中位CD4+细胞230/uL)纳入867例,经过3年的观察,快速启动组与延迟治疗相比,快速启动组CD4+T细胞平均高50/uL(P=0.001)。对于初治患者,快速启动治疗,有助于恢复免疫功能。然而,我国HIV感染者自诊断至治疗的平均时间长达0.9-2.44个月。另一项研究纳入2000-2013年北京协和医院感染科长期随访(年限≥2年)、初治且依从性良好的137例艾滋病患者。分析不同随访时间点下,患者外周血淋巴细胞亚群变化规律。随着治疗时间的延长艾滋病治愈,外周血CD4+T淋巴细胞计数不断上升,中位数从治疗前的125/uL上升至第7年时的425/uL。然而,基于PI方案和NNRTI方案的12个月停药率可分别达16.5%和13.7%。因此,对于初治患者,快速启动治疗有助于恢复免疫功能。对于经治患者,持续抑制病毒,有助于恢复免疫功能。
挑战5:药物不良反应影响HIV感染者生存质量
在ANRS-EN12-VESPA研究中对2235名参与者进行生活质量评估。参与者均完成了医疗结局研究36项简表健康调查(MOS SF-36)问卷。焦虑和抑郁采用医院焦虑抑郁量表评估。若MOS SF-36分数高于相应年龄-性别一般人群中得到的第25百分位,则被认为具有“可接受的”生活质量。多变量分析显示,药物不良反应等因素与不可耐受的低躯体生活质量和低心理生活质量显著相关。免疫药物容易引起药物不良反应,如EFV治疗者40%-70%会出现中枢神经系统紊乱,PI类药物治疗者10%-15%会出现腹泻。
挑战6:WHO报告全球基线耐药逐年上升
2021年WHO耐药报告指出:30个国家中有21个国家基于依非韦伦和奈韦拉平方案的治疗前耐药发生率在10%以上。中国2001至2017耐药趋势的meta分析表明,NNRTI的传播性耐药发生率逐年增加。总体传播性耐药发生率从2012年的3.75%快速增长到2017年的6.25%,这种增长主要是由NNRTI耐药推动的。基线耐药增加病毒学治疗失败风险,提示抗病毒治疗方案的选择上应进一步优化。
挑战7:非AIDS合并症风险增加,非AIDS相关死亡率增加 2030年,预计36%接受ART治疗的HIV感染者有≥2种合并症。一项研究回顾了1995年1月1日至2011年12月31日一家城市教学医院住院HIV感染者的病例,评估了早期和晚期ART治疗的使用趋势以及因获得性免疫缺陷综合征(AIDS)和非AIDS导致的死亡,并确定了非AIDS死亡的临床和人口统计学相关因素。1995-2011年间住院HIV感染者的死亡病因分析显示,非AIDS死亡占比显著增加(43%比70.5%,P<0.001)。
挑战8:HIV感染者的随访管理同样存在一定挑战
在患者方面,存在漏服药物,治疗依从性不佳等情况,1周治疗依从性为81.1%,3个月治疗依从性降为68.3%。在医疗方面,由于技术力量和设备条件的限制,造成HIV治疗效果,以及艾滋病相关的慢性疾病的随访和评价不够科学。我国对AIDS的免费抗病毒治疗,实施的是属地化管理,AIDS的跨省流动影响病例的规范化管理。因此,我国HIV感染者的随访管理不够理想,在ART第一年,AIDS患者的失访率达7.24每100人年。
05、“三驾马车”联合管理模式
目前我国HIV抗病毒治疗已经拥有了免费+医保+自费相结合的多层次支付体系,也就是我们常说的“三驾马车”,覆盖了包括免费药物如齐多夫定、替诺福韦、拉米夫定、依非韦伦,医保药物如艾考恩丙替片(捷扶康)、比克恩丙诺片(必妥维),以及其他诸多自费药物,解决了感染者不同的用药需求。

(引自会议幻灯)
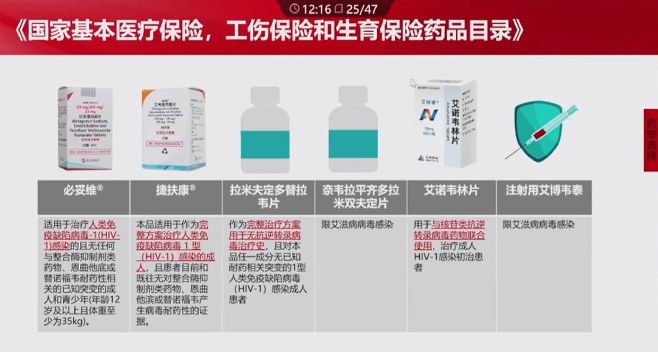
(引自会议幻灯)
二、目前世界艾滋病抗病毒治疗现状
我国目前在治疗方案和治疗药物的选择上和世界仍存在的一些差距。WHO 2016年提出依非韦伦(EFV)600mg作为首选一线方案,阿扎那韦/利托那韦(ATV/r)或洛匹那韦/利托那韦(LPV/r)作为二线方案。2018年WHO提出DTG作为首选的一线和二线方案,EFV 600mg适用于有生育潜力的女性。2019/2021年WHO提出DTG作为首选的一线(DTG联合NRTI骨干药物)和二线方案(DTG联合理想的NRTI骨干药物为基于非DTG的方案治疗失败者的首选二线方案)。
三、我国艾滋病抗病毒治疗的发展方向
01、我国承诺2026年实现3个“95”%目标
联合国艾滋病规划署(UNAIDS) 2014 年提出至2 020 年前实现“3个9 0% 目标”,即90%的艾滋病病毒感染者通过检测知道自己的感染状况;90%已经诊断的艾滋病病毒感染者接受抗病毒治疗;90%接受抗病毒治疗的艾滋病病毒感染者的病毒得到抑制。2 021 年提出,至2 030 年前实现“3个95%”目标。即95%的感染者通过检测知道自己的感染状况,95%已诊断的感染者接受抗病毒治疗,95%接受抗病毒治疗的感染者病毒得到抑制。
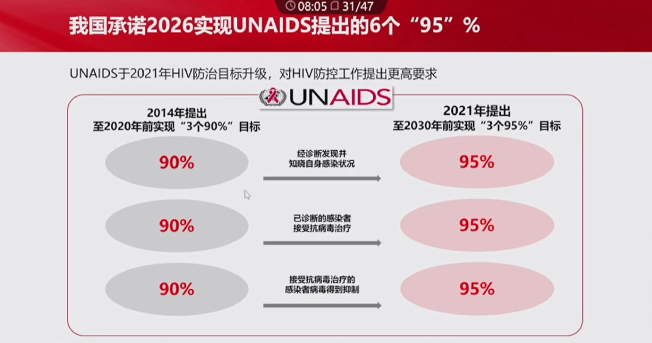
(引自会议幻灯)
02、HIV感染病毒学抑制标准有待提高
低病毒血症(病毒载量200-1000拷贝/ml)的患者仍具有HIV传播风险,且治疗失败及耐药发生的风险高。我国定义病毒学抑制的cutoff值是<1000拷贝/ml,而美国和欧盟均为<200拷贝/ml。我国的标准有待提高。
03、合并疾病的早筛查、早诊断和早治疗
我国每年新报告的HIV感染者及病人中,50岁及以上病人占比上升明显,从10年前即2011年的22%,上升到2020年的44%。至2030年,预计36%接受抗病毒治疗的HIV感染者有≥2种合并症。老龄化与合并症风险增加均会影响治疗长期获益,提示应优化诊疗管理流程,注重对老龄化患者以及合并症风险的监测与管理。
04、地域医疗水平差异影响服务质量
各地医疗资源如检测实验室、医疗人力资源等分布不均,以东部地区较为丰富。各地诊疗水平不均,HIV相对高发的贫困地区,依然存在基础设施差、医生诊疗水平不足等问题。各地医保政策不同,且门诊报销尚未互通,影响临床治疗药物的选择和持续性。未来应努力实现诊疗及管理的规范化与一致性,缩小地域差异。
05、门诊标准化管理助于实现新目标
作为国家传染病医学中心,首都医科大学附属北京地坛医院提出了HIV门诊标准化服务,目前,全国有150多家医院参与了这个项目,这个项目的目标是使我们的医疗服务达到同质、同行、同创。
06、重新定义治疗成功:生活质量
ART治疗更高的目标是提高感染者的生活质量。健康是一种身体、心理和社会适应的完整状态,而不仅仅是没有疾病或虚弱。生活质量是一个包含个人对健康状况、心理社会状况和生活其他方面的感知的多维概念。
07、PRO应用日渐深入
患者的自我报告结果(PRO)是指任何由患者自己主诉的健康状况,该主诉不受任何临床医生或他人的干预。2009年,PRO已经被FDA接受作为临床研究和药品审批的重要数据。目前世界和国内已广泛开展对PRO用于评估HIV感染者生存质量的探讨。
08、复方制剂提高患者依从性
从临床实践看,单片复方制剂患者更容易接受,有助于显著提高依从性,2023年1月4日,国家药品监督管理局公示,批准江苏艾迪药业股份有限公司申报的1类创新药艾诺米替片(商品名:复邦德)上市。该药物为艾诺韦林、拉米夫定(3-TC)和富马酸替诺福韦二吡呋酯(TDF)组成的复方制剂。目前,我国也正式加入了三合一的阶段。
09、暴露前预防
暴露前预防(PrEP)指南推荐卡博特韦长效注射剂(CABLA)用于获得性感染HIV风险的男性和女性中。

(引自会议幻灯)
四、总结
1. 我国的艾滋病抗病毒治疗取得了惊人的成绩,已经成为艾滋病防控的核心。
2. 在免费药为主的治疗模式下,面临快速启动受限、治疗延迟、病毒学抑制率低、原发耐药风险高、因不良反应等所致的药物中断率高等挑战,影响HIV新治疗目标的实现。 3. 我国治疗的“三驾马车”满足需求,免费治疗和国际有差距。
4. 未来我国的高质量抗病毒治疗应重视同质、同行、同创ART标准、提高患者生活质量、新药物和复方制剂的研发、新标准的制定(HIV-RNA<50拷贝/ml)、耐药监测、长效制剂的推广、暴露后预防治疗和暴露前预防治疗。
专家简介

张福杰 教授
首都医科大学附属北京地坛医院感染临床和研究中心主任
性病艾滋病预防控制中心治疗与关怀室主任
卫生部艾滋病临床专家工作组组长
性病艾滋病协会专家委员会副主任委员
北京大学医学部和首都医科大学传染病学教授,博士生导师
整理/感染前沿 审校/张福杰教授
本文仅供医疗卫生专业人士为了解资讯使用,不代表本平台观点。该等信息不能以任何方式取代专业的医疗指导,也不应被视为诊疗建议。如该等信息被用于了解资讯以外的目的,平台及作者不承担相关责任。



