摘要:含有CCR5突变基因的骨髓移植或适用于不同种族不同性别,且同时患艾滋病和血癌的患者治疗。三个艾滋病治愈案例,虽提供了HIV可治愈的概念证明,但不是治愈HIV的可行大规模策略。
艾滋病,即获得性免疫缺陷综合征(AIDS),其病原体为人类免疫缺陷病毒(HIV),也叫艾滋病病毒。艾滋病是由两种逆转录病毒HIV-1和HIV-2中的一种所导致的感染,HIV-1在全球范围内造成了大规模HIV感染,而HIV-2造成的感染则主要集中在西非。HIV属于病毒科慢病毒属中的人类慢病毒组,为直径100-120 nm的球形颗粒,由核心和包膜两部分组成,其核心衣壳内有两条完全一样的病毒单股正链RNA以及病毒复制所必需的酶类,包括逆转录酶、整合酶和蛋白酶;HIV最外层为包膜,来源于宿主细胞膜的膜质结构,其中嵌有外膜糖蛋白gp120和跨膜糖蛋白gp41(如图1所示)。
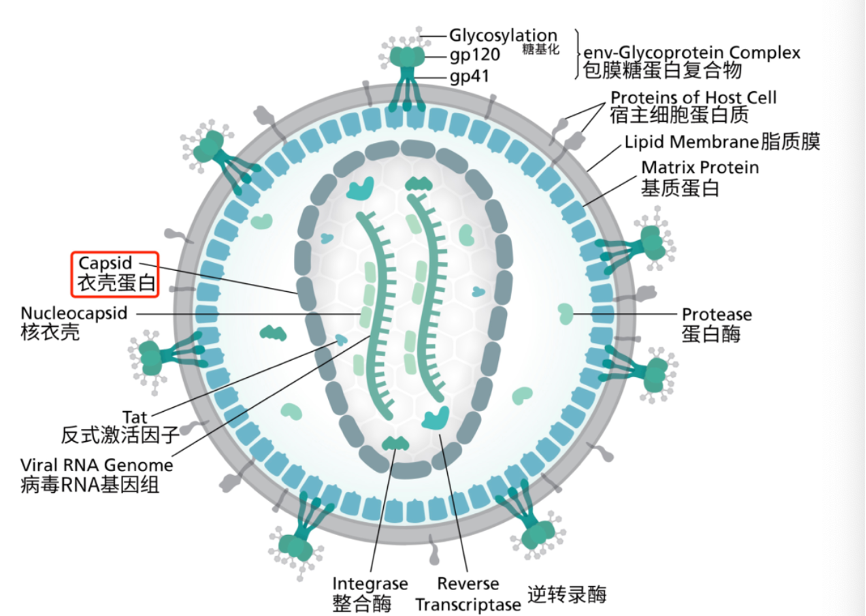
图1. HIV结构示意图(图源:Scistyle)如同所有的病毒一样,HIV使用宿主细胞,通常是CD4淋巴细胞的遗传机制(复制子)复制病毒(如图2所示)。
1、HIV病毒首先黏附并穿透进入其靶细胞。 2、HIV的遗传密码RNA,随即被释放入细胞中。病毒为进行复制,必须将RNA转换成DNA。这一过程需要使用逆转录酶(由HIV生成)来完成。HIV在这个环节很容易发生突变,因为逆转录酶在将病毒RNA转录成DNA的过程中很容易出错。3、病毒DNA进入细胞核。4、在整合酶(也是由HIV生成)的帮助下,病毒DNA整合至细胞的DNA之中。5、此时,被感染细胞的DNA即可生成病毒RNA以及组装新病毒所需的蛋白。6、RNA和短链蛋白质片段重新组装形成一个新的病毒。7、病毒以出芽方式穿过细胞膜,并以一片细胞膜将自己包裹起来(形成病毒的包膜)。8、出芽的病毒需经过成熟阶段才对其它细胞具感染性。另一种病毒酶(HIV蛋白酶)将病毒芽胞内的结构蛋白切去,使其重整形成病毒的成熟形式。
用于治疗HIV感染的药物即是根据HIV的生活周期而开发的。此类药物具有抑制病毒复制、附着和进入细胞的三种重要酶(逆转录酶、蛋白酶和整合酶)。
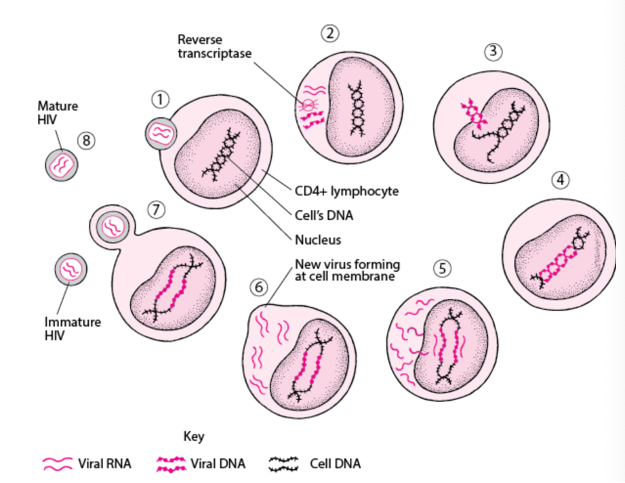
图2. HIV的感染机制(图源:默沙东诊疗手册)
三位艾滋病治愈“幸运儿”,是偶然还是必然
1
第一例--柏林病人
2008年11月,世界首例艾滋病治愈病例被报道。德国柏林夏瑞蒂医学院血液学家Gero Hutter团队在新英格兰医学杂志(New England Journal of Medicine, NEJW)发表了题为“Long-Term Control of HIV by CCR5 Delta32/Delta32 Stem-Cell Transplantation”的文章(如图3所示),在该篇文章中详细报道了一名同时患有艾滋病和白血病的男子在接受特殊干细胞移植手术后,两种疾病均被“治愈”。移植所用干细胞来源于一位对艾滋病具有先天免疫力的捐赠者。两年后,该名患者在没有使用抗逆转录病毒药品情况下,在体内未检测出HIV病毒。

图3. 研究成果(图源:NEJM)全球首例艾滋病治愈者名为Timothy Ray Brown(以下简称“Brown”),又被称为“柏林病人”。其实Brown于1966年出生于美国,之所以被称为“柏林病人”是因为1995年他生活在德国柏林时被确诊出携带艾滋病毒。2007年Brown患上了急性骨髓性白血病(血癌的一种),为了治疗血癌他接受了骨髓移植。Brown的主治医师Gero Hutter是血液学家但并不是艾滋病治疗专家,但是当他意识到Brown需要进行骨髓移植时,他想起10年多以前他曾读过的一篇论文,讲的是一些人具有特殊的遗传变异,使他们对艾滋病具有抵抗力。这种变异是指CCR5基因上一小段缺失,这一基因编码了一个受体,艾滋病毒利用这个受体来侵入称为CD4+ T细胞的免疫细胞。有大约1%的欧洲人口携带CCR5基因2个拷贝变异,这使得这些人很难感染艾滋病毒。如果Hutter能用这种缺少CCR5受体的细胞替代病人免疫细胞的话,病人也许就不会那么容易感染艾滋病毒了。基于此,Hutter在德国骨髓捐献中心为这名病人找到了80个合适的配型,其中61号骨髓捐献者被证实具有这种CCR5变异。2007年2月,Hutter对患者进行了这一移植手术。术后不久,Brown的体细胞中就检测到了CCR5Δ32/Δ32突变,血液中病毒的含量也大量减少,但没过多久白血病再次复发,Brown再次接受了同一个供体的造血干细胞移植,Gero Hütter加大了清髓的力度,力图消灭掉所有的癌细胞。第二次骨髓移植后,Brown经历了一次凶险的鬼门关,但最终不仅治愈了白血病,他体内的HIV病毒也下降到了检测不出的水平。时隔12年,Brown于2019年白血病复发,并于2020年去世。“柏林病人”在当时看来是十足“小概率事件”,Hutter医生是关键。起决定性作用的CCR5突变,在欧洲人中携带比例约为1%,非洲人、亚洲人和南美洲人则很少携带该突变基因,中国汉族人携带比例仅为0.16%,维吾尔族人则高达3%。
2
反证--波士顿病人
“波士顿病人”是两个人,他们既感染了HIV,又患有淋巴癌。美国波士顿布莱根妇女医院的蒂莫西·亨利奇治疗团队分别于2008年和2010年为这两人进行骨髓移植手术。然而,为他们提供骨髓的供者只是配型适合,却不拥有CCR5Δ32突变基因。接受手术8个月后,两人体内的HIV消失了。2013年,亨利奇团队在马来西亚吉隆坡召开的国际艾滋病协会会议上宣布,他们功能性地治愈了两名艾滋病患者,标志是停用抗逆转录病毒药物后几周,病人血液中检测不到HIV了。然而,亨利奇团队回国后却发现,一名停药12周的“波士顿病人”体内又检测到HIV,另一名“波士顿病人”也在停药32周后发现HIV“回归”。对此,亨利奇和其他专业人员的推测是,由于移植的供者骨髓没有CCR5Δ32突变基因,因而不能抗御HIV,一旦停药时间较长,隐藏于患者体内的HIV又会死灰复燃。
3
第二例--伦敦病人
2020年,Gupta等人在Lancet发表论文(如图4所示),报道了通过骨髓移植治愈艾滋病患者的研究。这是一名不愿透露姓名的英国男性患者,被称为“伦敦病人”,该患者自愿参加了为艾滋病病毒感染者和血癌患者进行移植的项目。

图4. 研究成果(图源:Lancet)2003年“伦敦病人”感染艾滋病毒;2012年开始接受抗逆转录病毒药物治疗,同年确诊霍奇金淋巴瘤;2016年治疗小组为他寻找骨髓移植配型进行骨髓移植手术,供体携带两个突变CCR5Δ32等位基因,主要目的是治疗血液恶性肿瘤;2019年3月,骨髓移植手术后16个月,没有在“伦敦病人”体内检测到艾滋病病毒,随后该患者自愿暂停抗逆转录病毒药物治疗。移植后35个月,“伦敦病人”白细胞不能被依赖CCR5的艾滋病病毒株感染,血浆中HIV-1病毒载量一直低于检测限而无法被检测到。此行研究的负责人--剑桥大学教授拉温德拉·库马尔·格普塔说:“这个结果意味着“伦敦病人”是至今第二名被治愈的艾滋病患者,并且也说明在“柏林病人”身上获得的干细胞移植疗效可以在另一名病人身上重现。”不过,格普塔也谨慎地表示,这类疗法风险很高,仅能作为最后的手段来治疗那些同时患有血液系统疾病的艾滋病患者,并不适用于所有病人。
4
第三例--纽约病人2022年2月15日,加州大学洛杉矶分校儿科传染病主任、医学博士、研究员Yvonne Bryson在2022年举行的逆转录病毒和机会性感染会议(CROI)上表示一名多种族背景的艾滋病病毒感染者通过脐带血干细胞移植治愈。这位患者为保护个人隐私,拒绝透露个人的种族和年龄。据悉,该患者为纽约中年混血女性,并于2013年被诊断出早期艾滋病毒感染,随后迅速进行治疗,并达到检测不出病毒载量的水平。2017年,该女性被诊断出白血病,并接受了来自脐带库脐带血的移植,该脐带血携带能使免疫系统对艾滋病毒产生抵抗力的CCR5突变基因。该患者移植后,HIV病毒载量降低到无法检出水平,并将这种状态一直持续到现在。与此同时,移植后,她的免疫系统开始利用移植的抗HIV细胞进行自我重建。三位 “幸运儿” 的不同之处在于:“柏林病人”为白种人,“ 伦敦病人”为拉丁裔,“纽约病人”为多种族混血,前两者接受了骨髓移植,后者接受了脐带血移植;共同之处在于:同时患有艾滋病和血癌,并接受了含有CCR5突变基因的移植。结合“波士顿病人”的反证,说明含有CCR5突变基因的骨髓移植或许适用于不同种族,不同性别,且同时患艾滋病和血癌的患者治疗。这些案例虽提供了HIV可以治愈的概念证明,但不是治愈HIV的可行大规模策略。
HIV感染人数创新高,中国新增超全球均速
HIV-1起源于非洲中部,在20世纪上半叶的时候,因一种亲缘关系密切的黑猩猩病毒首次感染人类而出现。20世纪70年代末,HIV-1病毒开始在全球传播,到1981年,艾滋病首次被人类识别。联合国艾滋病规划署发布最新报告(如图5所示)显示,自艾滋病流行以来,已有7930万人感染,3630万人死亡。截止2021年6月30日,全球有3770万艾滋病毒携带者。2020年,艾滋病新增感染者150万,接受抗逆转录病毒治疗者2820万艾滋病治愈,死亡者68万。大多数 (86%) 新发感染发生在发展中国家;半数以上发生在撒哈拉以南非洲的女性中。然而,在许多撒哈拉以南非洲国家,新的HIV感染数量大大下降,部分原因是国际社会为预防提供治疗和策略。
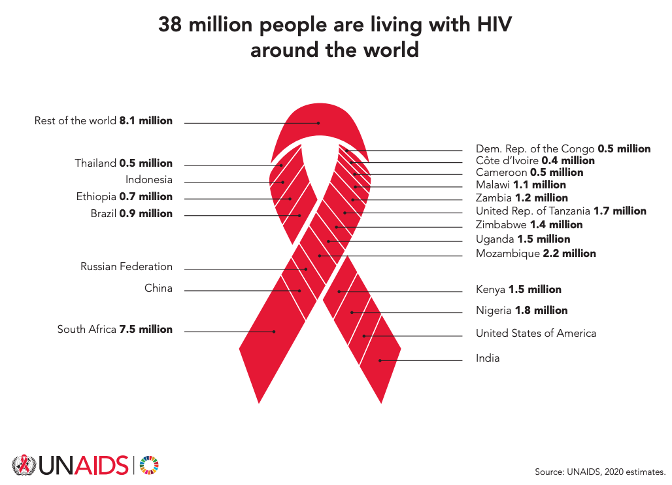
图5. 全球约3800万名HIV携带者(图源:UNAIDS官网)根据中国疾病预防控制中心数据(如图6所示),截止2020年底,我国HIV现存感染者100万左右,年发病率呈上升趋势。2019年1-10月全国共检测2.3亿人次,新报告发现感染者13.1万例;截至2019年10月底,我国报告存活感染者95.8万人。从国家统计局年新发病例数据来看,2019年我国新发艾滋病病例7.12万人,同比增长10.96%。中国HIV存量感染者和新发艾滋病病例均呈现上升趋势,增速超过全球平均水平。
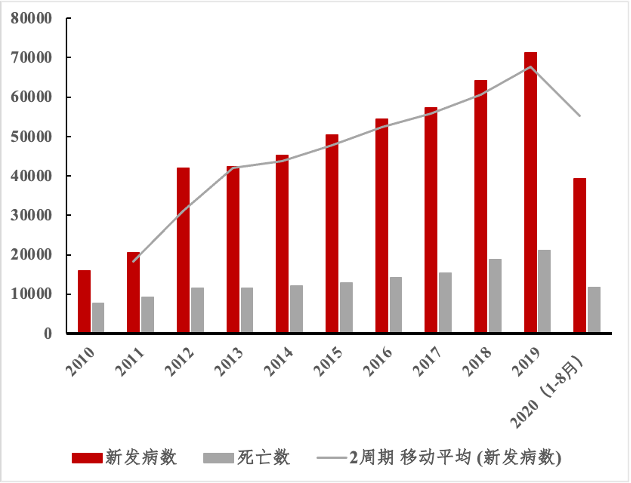
图6. 2010-2020年8月中国艾滋病新发病数及死亡数统计(数据来源:中国疾病预防控制中心|制图:生物探索编辑团队)
复杂的HIV,困难的疫苗研发2021年,是人类首次报告艾滋病病例40周年,但还没有针对HIV的特效治疗方法,用于治疗HIV感染的药物只能控制病毒复制,不能彻底清除病毒。因此,研制安全、有效的疫苗是控制HIV传播的重要手段之一。HIV易感者通过接种艾滋病疫苗,发生免疫反应,从而产生对疾病的特异抵抗力,提高免疫水平艾滋病治愈,达到预防和治疗HIV的目的。自1983年起,HIV疫苗的研发从未间断,但尚未有获批的疫苗上市。HIV疫苗的研发为何如此艰难?这归因于HIV病毒的变异、隐身和逃避免疫控制。
HIV表面的蛋白质有一层糖分子包裹,就好比穿了一件外套,导致免疫系统难以识别HIV,从而无法产生抵御感染的抗体;HIV作为一种逆转录病毒,带有的逆转录酶极易出错,导致其变异速度极快,人体的免疫系统完全跟不上,单个HIV感染者体内的病毒变化,要比全世界范围在一个流感季节里累积的流感病毒变异还要多;HIV分为两种主要类型,每个类型下面又有多种亚型,不同亚型在流行过程中不断重新组成新的亚型;疫苗研发缺乏合适的动物模型;疫苗研发缺乏资金。自2010年以来,艾滋病疫苗研发的资金支持有所减少,85%的资金由美国政府和比尔及梅琳达·盖茨基金会提供。2018年,两者的总贡献资金约为6.8亿美元。
因此,国际艾滋病疫苗倡议协会(IAVI)副主席劳佛表示:“HIV给疫苗研发带来的挑战在于:它几乎可以说不是一种病毒,而是数百万种不同的病毒。”
基于上述原因,虽然从上世纪末开始就有各种不同技术路线的HIV疫苗进行了临床前和临床的研究(如表1表2所示),有病毒载体疫苗(腺病毒、痘病毒),有DNA核酸疫苗,也有蛋白亚单位疫苗的,但其中有四五个试验早早宣告失败,剩下几个屈指可数的研究,一直持续到近两年,最终同样也是尴尬收场。
表1. HIV疫苗主要类型